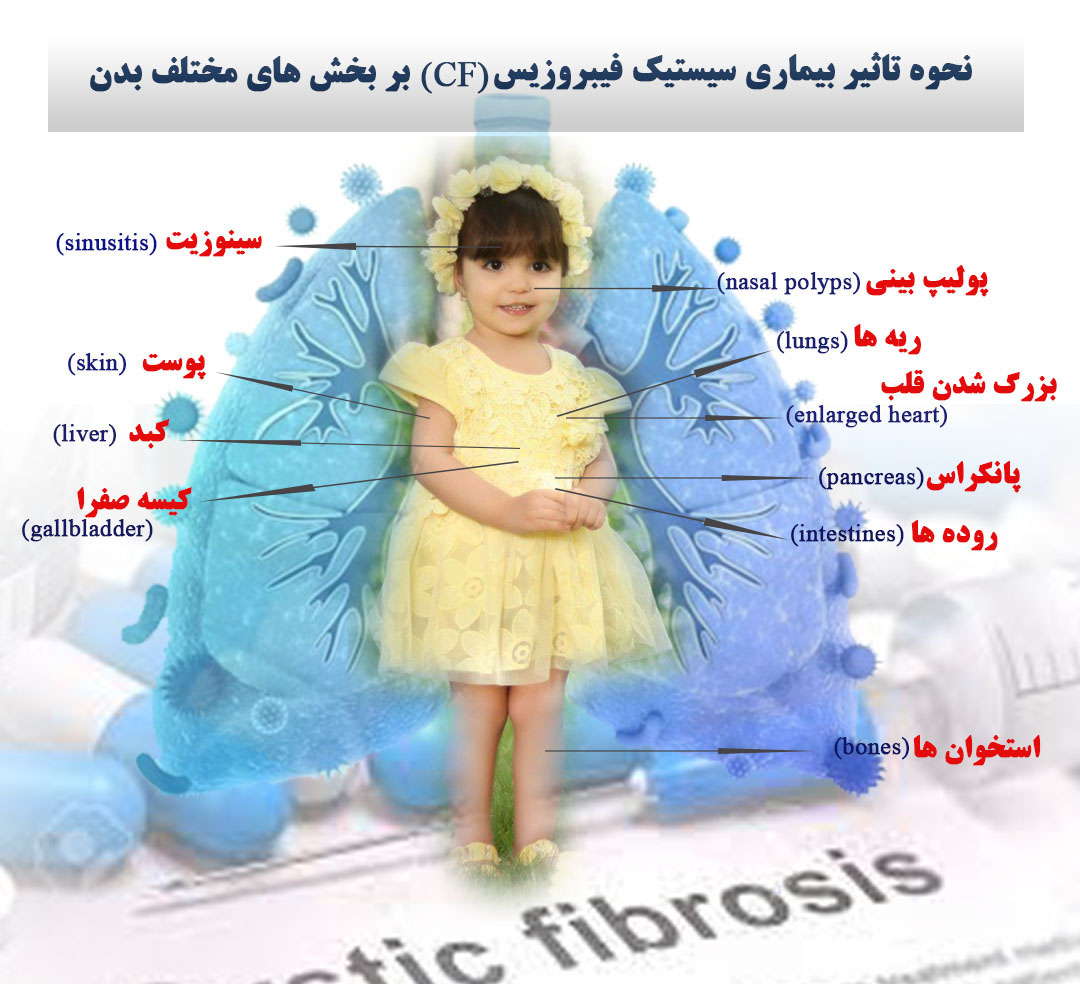
گروه : اجتماعی

شرق نوشت: محمدرضا ظفرقندی، رئیس سازمان نظام پزشکی کشور یکی از کسانی است که از ابتدای اعلام رسمی حضور بیماری کووید ۱۹ در کشور در زمینه هشداردادن به مردم و مسئولان، فعال بود.
شرق در رابطه با شرایط کشور و چشماندازها در زمینه این بیماری و همچنین تعداد دقیق قربانیان کرونا در میان کادر پزشکی و دلایل شبهه واردشدن به آمارهای رسمی کووید ۱۹ در ایران، با او گفتوگویی انجام داده که در ادامه می خوانید.
آقای ظفرقندی به لحاظ وضعیت کرونا در ایران و تلاشهایی که برای مبارزه با آن میشود، الان در چه شرایطی هستیم و کشور چه وضعیتی دارد؟
در مورد کرونا تا شش، هفت روز پیش، شرایط قابل قبول و روبهکاهشی داشتیم که ناشی از کنترلهایی که از یک ماه قبل انجام شد و برنامهریزیهای یک ماه قبل بود. ولی بعد از اینکه بازگشایی بسیاری از مراکز صورت گرفت، بسته به شهرها و شدت رعایت اصول بهداشتی شرایط مقداری تغییر کرد. بازگشایی به دلایل اقتصادی صورت گرفت که برخی هم طبیعتا اجتنابناپذیر بود. با این حال به دلیل عدم نظارت و کنترل کافی در برخی شهرها مانند تهران، شرایط بهداشتی و حفاظتی به صورت کامل اعمال نشد. از سیام فروردین که بازگشاییهای تهران شروع شد، الان و کمکم، نتایج آن را داریم میبینیم که تعداد مبتلایان ما رو به افزایش است. طبیعتا هر اقدام و حضوری، اثرات خودش را ۱۰ تا ۱۴ روز بعد، بروز میدهد؛ به دلیل دوره کمون بیماری و زمان لازم برای سرایت بیماری. الان میبینید که در تهران اینطور است. در شهرهای دیگر، مثلا خوزستان و اهواز، آنجا هم تا یک هفته قبل، تعداد مبتلایان خیلی کم شده بود. الان و در روزهای گذشته، تعداد مبتلایان، سه تا چهار برابر ایام گذشته شده است. به هر صورت، اگر این تعادل رعایت نشود، قطعا با موج دوم بیماری مواجه خواهیم شد.
در این مدت؛ از روز اولی که اعلام رسمی شد کرونا وارد ایران شده است تا همین الان، بدترین دورهای که داشتیم، چه روزهایی بودند؟
اواخر اسفند و اوایل فروردین، بدترین شرایط را داشتیم. برای اینکه اوج بیماری بود و به دلیل شوک ناشی از بیماری، از جهت تجهیز بیمارستانها برای آیسییوها، تبدیل بخشها به بخش مربوط به کرونا و همچنین امکان تهیه و توزیع وسایل حفاظتی و بهداشتی مانند ماسک، دستشویه و... آمادگی وجود نداشت. الان خوشبختانه این موارد، در حد پایدار و قابل قبولی تهیه شده است. آیسییوها آماده شدهاند. تجربه کنترل و شناخت بیماری خیلی بهتر شده است. چیزی که الان تعیینکننده است در یک کلام...؛ این نظر اساتید هم رشته عفونی و هم رشته اپیدمیولوژی در جلسات متعدد است که میگویم؛ فیزیکالدیستنس یا سوشالدیستنس یا همان فاصلهگذاریهاست که اگر به هم بخورد، این تعادل هم بههم میخورد. یک نگرانی هم وجود دارد؛ اینکه هر سال در فصل پاییز، همهگیری یا شیوع بیماری آنفلوانزا از نوع H۱N۱ یا مدلهای دیگر را داریم. اگر نتوانیم بیماری را تا آن زمان به سرانجام خوبی برسانیم و دوباره دچار موج جدیدی شویم و بیمحابا، فضاهای غیرضروری را باز کنیم، نگرانی اساتید رشتههای عفونی و متخصصان این زمینه این است که تداخل بیماری کووید۱۹ با آنفلوانزا، مشکلی جدی برای حوزه بهداشت و درمان ما ایجاد میکند.
آخرین آمار در مورد تعداد پزشکان یا کلا کادر پزشکی که به دلیل کرونا جانشان را از دست دادند، چند نفر است؟
آخرین آماری که ما در سازمان نظام پزشکی جمعآوری کردیم؛ کل کادر پزشکی را عرض میکنم؛ منظورم تنها پزشک نیست؛ پزشک، پرستار، حتی کادر و خدمه بیمارستانی، مجموعه مبتلایان حدود ۴۲۰ نفر تا روز چهارشنبه بوده است. نزدیک به ۱۱۰ نفر هم به رحمت خدا رفتهاند.
مشخصا دولت یا جاهای دیگر، چه نوع خدماتی به خانواده کادر درمانی که در این راه از دنیا رفتهاند، میدهند؟ آیا برنامهای وجود دارد و برای آن فکر شده است یا خیر؟
مقام معظم رهبری در جواب نامه وزیر بهداشت، این مطلب را اعلام کردند که اینها جزء شهدای خدمت عنوان شوند. اما اینکه دستورالعمل و تسهیلات یا کمکهایی که باید به این افراد انجام شود، چیست، هم در مجلس و هم در ارگانهایی که به اینها مربوط هستند، در حال بررسی و تدوین آییننامه آن هستند. هنوز چیزی قطعی نشده است.
مسئله دیگر هم در ایران و هم در خیلی از مناطق جهان طبق گزارشهایی که درباره کادرهای درمانی منتشر شده، مسئله خستگی و بریدن آنهاست، وضعیت کادر پزشکی ایران از این لحاظ چطور است؟
بالاخره طبیعی است. اینها کسانی هستند که در مواجهه با بیماری در خط اول هستند، همه جامعه پزشکی مواجهه یکسانی با این بیماری ندارند، رشتههایی هستند که ارتباطی با این بیماری ندارند. اما پزشکان عمومی ما، پزشکان رشتههای عفونی، داخلی، ریه، بیهوشی، ICU، طب اورژانس، اینها تماس خیلی زیادی دارند و طبیعتا این خستگی و فرسودگی برای این دسته، حاصل شده و میشود. طبیعی است؛ اما آن چیزی که من هم با توجه به جایگاه شغلیای که دارم و هم خودم به بیمارستانها سر میزنم و عیادت میکنم شاهد هستم، این است که این وضعیت واقعا با دو کار به حداقل رسیده است؛ یکی برنامهریزی بسیار خوبی که بیمارستانهای ما در این زمینه انجام دادهاند و تبدیلها و تغییر شیفتها که توضیح آن مفصل است. برنامهریزی خوبی انجام شده است که استراحت را مخصوصا الان بهتر انجام دهند. در دوره اوج که خیلی زیاد بود، این کار نشد؛ اما الان به نیروها استراحت میدهند. مطلب دوم را بدون هیچگونه تعصبی عرض میکنم؛ غیرت و همتی که جامعه پزشکی در این ایام نشان داد، اگر با بسیاری از کشورهای دیگر مقایسه کنید، به نظرم نوعی ایثار و نوعدوستی بود که انشاءالله در تاریخ ایثار و فداکاریهای این کشور بماند.
به لحاظ همین مسئله، مدیریت وضعیت یا کارهای شاخص کادرهای پزشکی در مواجهه با کووید۱۹، به نظرتان کدام کشورها نمونه شاخصی هستند؟ منظورم این است کدام کشورها از این نظر، خوب عمل کردهاند یا الگوی موفقی هستند و تجربه خوبی دارند؟
به لحاظ تجربه سازماندهی و برنامهریزی عمدتا کشورهایی مانند کرهجنوبی، ژاپن و بعد آلمان تا حدودی به نظرم قابل بهرهبرداری است. دلیل عمدهاش هم این است که برخی از این کشورها، تجربه بیماریهای مشابه قبلی را در همین چند سال گذشته داشتهاند؛ ولی اینکه میگویم، به لحاظ برنامهریزی و امکانات و نتیجهای است که گرفتهاند. اگر ملاحظه کنید، کرهجنوبی تقریبا بیماری را بهطور کامل کنترل کرده است؛ منتها با هزینههای خیلی بالاتر و کنترل هوشمند و اکتیو؛ مثلا هرکسی را که در کرهجنوبی مطلع میشدند که ابتلا داشته است، تا چند روز، تا حدود ۱۰ روز، پیگیری میکردند؛ چه روی موبایل رصد میشد که مثلا در مترو در کنار چه کسی بوده است یا در مسیر عبور، کنار چه افرادی بوده است. از اینجا، نفر مبتلای احتمالی را پیدا میکنند و آنها را تحت پوشش قرار میدهند. این روش خیلی شناختهشده اما سنگین و پیچیدهای برای اجراست. با همین کارها توانستند تقریبا بیماری را بهطور کامل کنترل کنند.
از آمارهایی که درباره ایران خیلی شاخص و درخور توجه است، تعداد بهبودیافتگان کروناست. وقتی تعداد کل مبتلایان به صد هزار نفر رسید، تعداد کل بهبودیافتگان ما ۸۰ هزار نفر بود؛ یعنی ۸۰ درصد. از این تعداد هم حدود ۶.۳ درصد فوت کردهاند. من با بقیه کشور مقایسه کردم و آمار آنها را نگاه کردم، آمار خیلی شاخص، متفاوت و خوبی است. به نظرتان دلیل این مسئله چیست؟
دو دلیل دارد؛ یکی اینکه عرض کردم، بالاخره مراقبتها در سیستم درمانی ما به دلیل زیرساخت PHC، پرایمری هلثکِر یا همین خانههای بهداشت مناسب است؛ در اقصینقاط روستاهای ایران خانههای بهداشت وجود دارند و سیستم برقرار است و شبکه در آنجا وصل است. اگر اینها نبود، قطعا آسیب خیلی بیشتری داشتیم؛ یعنی زیرساختی که برای شبکههای بهداشت و خانههای بهداشت خودمان داریم، خیلی به ما کمک کرد. مطلب دوم این است که مخرج این کسر، مخرج قطعی نیست. میگویید ۸۰ درصد. سخنگوی وزارت بهداشت در ایران، آن چیزی را هر روز بهعنوان آمار اعلام میکند - البته خودشان هم ذکر میکنند- که ابتلای قطعی و مسجل براساس تست آزمایشگاهی است؛ یعنی کسانی که تست کرونا از حلق و بینیشان گرفتهاند و این تست مثبت شده است، اعلام میکند و مخرج کسری میشود که گفتید ۸۰ درصدشان بهبود یافتهاند؛ درصورتیکه واقعیت... . البته این طبق پروتکل سازمان بهداشت جهانی WHO است؛ نه اینکه چیزی که میگویند خلاف است یا چیز دیگر. این آمار مبتلایان بر اساس تست است؛ ولی واقعیت این است که حدود چیزی بالای ۵۰ تا ۶۰ درصد ابتلاها، اصلا تست نمیگیرند. حتی آنها که در بیمارستان بستری میشوند، تست حدود ۴۰ تا ۵۰ درصدشان فالسنگتیو است؛ یعنی منفی کاذب است؛ یعنی مثلا با سیتیاسکن متوجه شدید که فرد بیمار است. ریه و علائمش کاملا نشان میدهد، تب نشان میدهد، اما تست، منفی درآمده است. مطلب آخر هم اینکه درصد بسیار زیادی هستند که بدون علامت هستند؛ یعنی بیمار شدهاند، اما اصلا علامتی نداشتهاند. بنابراین فکر میکنم اگر مخرج کسر با همه این مسائل یا آن نوع فالوآپ اکتیو و فعال که مثلا در کرهجنوبی انجام شده است، تعیین شود، در آمارها مقداری به کشورهای دیگر نزدیکتر میشویم.
جالب است. آیا میتوان نقدها و ایرادهایی را که مشخصا به آمار تعداد قربانیان کرونا وارد میشود، از همین منظر تحلیل کرد و گفت این نقدها از این نظر است؟ کسانی هستند که احتمالا تستشان مثبت نشده یا اصلا تستی از آنها گرفته نشده است و بهخاطر کرونا هم فوت کردهاند، اما در آمار نیامدهاند؛ آیا میتوان این را گفت؟
نه؛ این را دو جور تعریف میکنم؛ یکی اینکه بگوییم آماری که وزارت بهداشت میدهد، آماری خلاف و غیرواقعی است یا خداینکرده مثلا دروغ میگوید. این یک نوع است. نوع دیگر اینکه اینها بر اساس پروتکل سازمان WHO آماری را اعلام میکنند، اما آمار مبتلایان، چه از نوع آنها که علامت ندارند و کسانی که تست نشدند و با سیتیاسکن تعیین شدند، بالاتر از این حرفهاست. این را همه قبول دارند. خود مسئولان وزارت بهداشت هم این را قبول دارند. بنابراین چه در مرگومیر و چه در ابتلا، آمار و میزان مبتلایان، از آن چیزی که در واقعیت وجود دارد، بیشتر است.
و طبیعتا درباره فوتشدگان هم صدق میکند؟
بله؛ درباره فوتشدگان هم صدق میکند. خیلی از افرادی که فوت میشوند، تست نشدهاند.
در این آمار رسمی اعلامشده هم نمیآیند.
بله. ممکن است کسی با سیتیاسکن بستری شده باشد. اسم نمیبرم، خیلی از مسئولان را میشناسم که خودشان گرفتار کرونا شدهاند. براساس تستهای بالینی سیتیاسکن و نه تستهای آزمایشگاهی، بستری شدهاند. بعد هم خوب شدند و اصلا تست آزمایشگاهی هم نگرفتند. بنابراین در مرگ و میرها هم همینطور است. افرادی در بیمارستان آمدهاند و بلافاصله به ICU رفتهاند. بلافاصه و مثلا در عرض دو روز هم فوت کردهاند. اصلا فرصت انجام تست آزمایشگاهی پیش نیامده است. از این موارد که تست آزمایشگاهی نشدهاند، بالاخره این آمار در مرگ و میر هم وجود دارد.
به لحاظ تجربه پزشکی و مواجهه این شکلی با یک بیماری همهگیر و معضل، تاکنون ایران و سارختار درمانی کشور، تجربهای مشابه این وضعیت نداشته است. به نظرتان خروجی این اتفاق و درس و تجربهای که از این همهگیری گرفتیم یا باید بگیریم، هم دولت، هم کادر پزشکی و پزشکان در ایران چیست؟
نه ایران که جهان هم چنین تجربهای در صد سال گذشته نداشته است. حدود صد سال پیش، آنفلوانزای اسپانیایی بوده که ابعاد خیلی وسیع و پاندمیک جهانی داشته است. آن هم در این ابعاد نبوده است. این تجربه برای همه جهان منحصر به فرد و عجیب است، واقعیت این است که پیشرفتهترین کشورها در مقابل این بیماری زانو زدهاند. شرایط آمریکا را ببینید. چون خیلی از شاگردان من آنجا هستند و با من تماس تلفنی دارند، چه در زمینه مسائل درمانی چه موضوعات دیگر، یکی از شاگردانم که در ایالت میلواکی بود، زنگ زد. میگفت برای ایالت ما تنها ۴۰۰ تست سهمیه گذاشتهاند. در صورتی که بیمارستان ما بیش از ۴۰۰ تست نیاز دارد. مشکلاتی که برای ICU داشتند، برای ونتیلاتور داشتند، حتی جامعه پزشکی و پرستاری آنها تظاهرات کردند. واقعیت این است که ما در ایران، در این جنبه، علارغم اینکه این بیماری، جدید و نوپدید و ناشناخته بوده است، الان هم متخصصان ویروسشناسی دنیا و ایران، هنوز ابعاد آینده این بیماری را نمیدانند و واکسن و داروی آن را کشف نکردهاند. بنابراین این یک تجربه جدید در همه جهان است. به نظرم هم با توجه به شرایط تحریمی که از سوی آمریکا بر ما تحمیل شد، خیلی خوب عمل کردیم نسبت به شرایط خودمان، چه در بعد پزشکی و چه در بعد شرایط دیگری که داشتیم.
به نظرتان درس اصلیای که میتوانیم از این بیماری بگیریم چیست و چه باید باشد؟
درس اصلیای که گرفتیم این است که باید زیرساختهای خودمان را گسترش دهیم. یعنی همینطور که توانستیم در همه روستاها، خانههای بهداشت داشته باشیم، باید مثلا با توجه به اینکه امکان تکرار موارد دیگر هم زیادتر خواهد بود، زیرساخت آیسیها، زیرساخت کنترلهای حفاظتی و تولید اقلام حفاظتی خود را گسترش دهیم. اینها چیزهایی است که ما مدتی، عقب افتادیم. آن روزهای اول بیماری به دلیل شوکی که ایجاد کرد و گسترشی که داشت، طبیعتا از این بابتها عقب افتادیم. اما به نظرم اگر هر چه سرمایهگذاری کنیم، چه در بخش دولتی، چه خیریه و چه مردمی واقعا مهم و ضروری است، این را هم البته بگویم که واقعا کمکهای مردمی، این مدت حماسه ایجاد کردند. این را بگویم که بدانید. فقط به یک بیمارستان، مردم ۱۳ دستگاه ونتیلاتور هدیه کردند.
بینظیر است. کدام بیمارستان بود؟
بیمارستان سینا. به بیمارستان امام خمینی هم شش دستگاه هدیه کردند. حساب کنید که قیمت یک دستگاه ونتیلاتور دستکم ۳۰۰ میلیون و نوع خوبش ۵۰۰ میلیون تومان است. حساب کنید که چقدر میشود. اینکه فقط ونتیلاتور است. کمکهای دیگر، مثل کمک غذایی، کمک ماسک و گان و... حماسهای بود که اتفاق افتاد. بالاخره به فرهنگ مردم ما هم مرتبط است. اما چیزی که بخواهم در یک جمله بگویم، باید تمرکز را روی بهداشت بگذاریم. برای اینکه این بیماریها درمان ندارند. چنین بیماریهای ویروسی، درمان ندارند. تا واکسن این بیماری تولید شود، سه تا شش ماه حداقل طول میکشد. حتی با تولیدشدن واکسن هم نمیتوان چندان به حل کامل مشکل امید داشت، چون در نظر داشته باشید که بالاترین واکسنی که در جهان تولید میشود، واکسن آنفلوانزاست. عدد تولیدی این واکسن در جهان، ۱۵۰ میلیون واحد است. همه نیروها را اگر به کار بندند، به ۳۰۰ میلیون واحد میرسد. اما اگر برای بیماری کووید ۱۹ واکسن تولید شود، عدد مورد نیاز، سه میلیارد است. اصلا این برای شرایط امروز جهان، کاری نیست که بتواند به این سادگی تأمین شود. به هر صورت جواب سؤالتان در یک کلام این است که دوباره به بهداشت توجه و زیرساختها را تقویت کنیم.
در این مدت شما، دو نامه به آقای روحانی نوشتید و از او درخواستهایی داشتید. انتظاراتی که از دولت داشتید، برآورده شدند یا خیر؟
تا حدود زیادی برآورده شدند ولی برخی هم نه. یعنی عمده درخواست ما این بود که با توجه به پروتکلهای علمی در زمینه بیماری کووید ۱۹، در بازگشاییها عجلهای صورت نگیرد. یعنی یادم هست همان اوایل اسفندماه، روز سهشنبه بود. آقای روحانی گفته بودند مثلا از شنبه دانشگاهها و مدارس را باز میکنیم. ما اعتراض کردیم و یک نامه ما اینجا بود. اعتراض کردیم که این با هیچ معیار علمی سازگار نیست. من هشت سال رئیس دانشگاه علوم پزشکی تهران بودم. حتما خوابگاههای ما را دیدهاید که در هر اتاقش چهار تا شش نفر زندگی میکنند. در مدارس هم که نمیشود بچهها را کنترل کرد. یک بچه دبستانی، بیماری را از پدرش میگیرد و به یک بچه دیگر میدهد. او هم به پدرش میدهد و یک فاجعه رخ میدهد. در صورتی که نکتهای که در جلسه مجلس هم گفتم، این است که اگر به فرض، ما هم بگوییم باز کنند باید حرفی بزنیم که اجرائی باشد و امکان نظارت داشته باشیم. در صورتی که اگر بگوییم هم هیچ پدر و مادری بچهاش را در این شرایط کرونایی به مدرسه نمیفرستند، چون امکان ابتلا برای او وجود دارد. بنابراین امکان اجرائی آن هم وجود ندارد؛ یکی این بود، یکی هم در مورد بازگشایی مساجد و هیئتها بود که باز هم فضایی ایجاد شد که احساس وظیفه کردیم و در مقابل این دو، نامه نوشتیم.
https://hamnava.ir/News/Code/6953702
0 دیدگاه تایید شده